And at once I knew I was not magnificent
High above the highway aisle
(Shake it, fake it, stick with us)
I could see for miles, miles, miles
(Bon Iver)
English version via Google Translate after the click..
Hinterland*
Tock-Tacka-Tock-Tacka-Tick. Und dann nichts mehr. Die plötzliche Stille lässt mich aus dem Schlaf erwachen, ich komme langsam zu mir und stelle beunruhigt fest, dass unser Fahrer Onsemo mitten im Nichts auf der Sandpiste angehalten hat und hinten etwas an der Ersatzrad-Halterung betrachtet.
Doch die Entwarnung kommt schnell: alles in Ordnung, „haina shida!“und wir können weiterfahren auf unserer Supportive Supervision durch die ganze Region Lindi. Die monotone Geräuschkulisse des Nissan Patrol Jeeps auf der löchrigen Straße, mit all dem Klackern und Knarzen, monoton unterlegt vom tiefen Brummen des V8-Motors, lässt mich wieder weiter dösen. Im somnolenten Halbschlaf sehe ich durchs Fenster endloses Grün an mir vorbeiziehen, vereinzelt unterbrochen durch verstreute Häuser und kleine Dörfer, in überwiegend braun-roter Erdziegel-Farbe und mit Palmblätterdächern. Wellblech ist hier selten. Kurz nach dem Ende der kleinen Regenzeit zum Anfang des Jahres wirkt es so, als schießt und sprießt die Natur innerhalb von wenigen Tagen in einen Dschungel aus Grüntönen. Riesige Mangobäume mit wie gezeichnet wirkenden Baumkronen, knorrige Cashewnuss-Bäume und unendlich viel Buschwerk aus Farnen und hohem Gras. Immer wieder stehen im hohen Gras am Straßenrand Frauen, mit faltigem Gesicht und gegerbter Haut, oft eingerahmt durch eine aus buntem Kitenge kunstvoll gefaltete Kopfbedeckung; auf dem Kopf Wassereimer oder gesammeltes Feuerholz. Durch meine Perspektive mit Blick durch das Autofenster wirkt es, als schweben sie in Zeitlupe vorbei, umrahmt vom Grün des Grases. Ich muss an die Bambus-Sequenz von „Crouching Tiger, Hidden Dragon“ denken und lächle.
Normalerweise ist nicht viel los auf der Straße, die allenfalls doppelt so breit ist wie unser Auto; meist treffen wir auf schaukelnde kleine Busse, alte Fahrräder, mit Kohle, Hühnern oder Obst beladen, und sporadische Motorrad-Taxis, die Fahrer meist in dicke Winterjacken gehüllt. Diesmal kommt uns ein Konvoy aus Militärlastwagen entgegen, die vermutlich in Liwale in staatlichem Auftrag die Erzeugnisse der diesjährigen Cashewnuss-Ernte eingesammelt haben (Zusammenfassung hier, Hintergründe hier, Interview hier). Ich fühle mich an die Atmosphäre von Agentenfilmen aus den 70ern erinnert und bin froh, als der Konvoy vorbei ist.
* der Begriff „Hinterland“ hat auch eine kolonialistische Konnotation („Teil des Landes, in dem die Staatsgewalt bereits Zugriff hat, ohne aber rechtmäßig bereits unterworfen zu sein“). Von dieser Bedeutung nehmen wir Abstand und beziehen uns ausschließlich auf den humangeographischen Kontext (siehe hierzu Glaser, R. et. al, 2016: Gegraphie: physische Geographie und Humangeographie, Berlin)
Arbeiten als Entwicklungshelfer – Lokal, Regional, National
Als wir uns entschieden haben, für zwei Jahre nach Afrika zu gehen, kannte ich zwar die Berichte meiner beiden Vorgänger, wusste aber nicht, was mich beruflich in dieser Zeit erwarten würde. Ich wusste nur, dass ich in der Qualitätsverbesserung der medizinischen Versorgungvon Müttern und Neugeborenen tätig sein werde. Nun, nach knapp 2 Jahren, ist es Zeit geworden zu beschreiben, was ich mache, und was für Konzepte dahinter stehen.
Generell würde ich die Lage der medizinischen Versorgung als schwierig, aber durchaus in Entwicklung beschreiben. Dem/r westlich geprägten LeserIn wird es schwerfallen, sich vorzustellen, mit welchen Problemen GesundheitsmitarbeiterInnen hier konfrontiert werden. Zuerst ein paar Zahlen der Region: in der gesamten Region Lindi leben etwa 900.000 Menschen, davon sind 45% jünger als 15 Jahre. Es gibt ein Regionalkrankenhaus in Lindi, 5 Distrikt-Hospitäler und zwei kleine kirchliche Häuser. Im Jahr 2017 wurden in diesen 8 Krankenhäusern 13.812 Kinder geboren (Life Birth), von denen 254 Neugeborene innerhalb der ersten 7 Tage verstarben (Early Neonatal Mortality Rate 18,4 pro 1.000 Kinder). Gleichzeitig starben 26 Mütter vor, während oder nach der Geburt (Maternal Mortality Ratio 188 pro 100.000 Lebendgeburten; Zahlen aus Erhebungen der GIZ).
Von Seiten der Betreuung gibt es Probleme im Personalbereich – so sind zur Zeit in der Region Lindi etwa 60% der geplanten medizinischen Stellen nicht besetzt. Die Ausbildung ist weniger professionalisiert und die meiste ärztliche Arbeit wird von Clinical Officers (kurz CO, 3 jährige Ausbildung) geleistet. Medical Doctors (kurz MD, 5 Jahre Studium) gibt es selten. Die meisten Krankenschwestern sind Medical Attendants (einjährige Ausbildung) oder Enlisted Nurses (EN, 2 Jahre Ausbildung mit Zertifikat), Registered Nurses (RN, Krankenschwester mit Abschluss, mindestens 3 Jahre Ausbildung) gibt es kaum. Spezifische Fachweiterbildungen gibt es nur in Dodoma und Daressalam, Medical Specialists (Fachärzte) in der Region aktuell genau vier, eine Gynäkologin, einen Chirurgen, einen Pädiater und mich.
Schwierig ist auch der Materialfluss: es fehlt an vielen Dingen wie Verbrauchsartikel (Spritzen, Kanülen, Sauerstoffbrillenschläuche), bestimmte Medikamente gehen häufig zur Neige und Nachschub verzögert sich(spezielle Antibiotika, Krampfanfall-Mittel). Automatisches Nachfüllen der Stationslager findet nicht statt.
Strukturell sind die eigentlichen Krankenhausgebäude zwar stabil, aber meist zwischen 20-40 Jahre alt und abgenutzt. Platz ist oftmals nicht ausreichend, es fehlt an Sitzmöglichkeiten und Betten. Keine einzige Neugeborenenstation bietet die Möglichkeit, infektiöse und nicht-infektiöse Kinder zu trennen.
Meine Arbeit als Entwicklungshelfer hat drei große Bereiche: ich arbeite lokal in meinem Regionalkrankenhaus in Lindi mit dem Kreißsaal und der Neugeborenenstation zusammen. Hier bin ich praktisch als Arzt auf Station tätig („hands-on“), begleite Visiten, mache Bedside-Teaching und sammle gleichzeitig Ideen zur Verbesserung von Abläufen und Strukturen.
Auf nationaler Ebene war ich an der Entwicklung der ersten landesweit gültigen Guideline für Neugeborenenmedizin beteiligt, einer Art Leitliniensammlung für die Behandlung von Neugeborenen. Hierfür gab es über 12 Monate immer wieder Treffen mit VertreterInnen des Gesundheitsministerium, der WHO und der Universität Muhimbili, bei denen ich neben dem Schreiben einiger Kapitel vor allem zum didaktischen Aufbau der Guideline beitragen konnte.
Regional unterstütze ich die gesamte Region Lindi, also die 5 Distriktkrankenhäuser (und die beiden kleinen kirchlich getragene Hospitäler) bei der Verbesserung der Schwangeren- und Neugeborenen-Versorgung. In der Umsetzung sind das so konkrete Dinge wie Weiterbildungen für Ärzte und Schwestern oder die Entwicklung neuer oder verbesserter Tools zur Patientendokumentation (Aufnahmebögen, Patientenkurven).
Schwerer fassbar ist die Beratung des regionalen Gesundheitsmanagement-Teams (RHMT, Regional Health Management Team), die als Fachleute von der Regierung eingesetzt werden, um die Qualität der Versorgung zu sichern, also beispielsweise Medikamentennachschub und Gerätschaften organisieren, aber auch Personalentscheidungen treffen und Teile des Budgets verwalten. Ich nehme regelmäßig an Treffen des Teams teil, vor allem der RRCHCo (Regional Reproductive Child Health Coordinator, verantwortlich für Mutter/Kind-Gesundheit) und des RMO (Regional Medical Officer, medizinischer Regionalleiter, in etwa Landesärztekammerchef plus Landesgesundheitsamtleiter). Hierzu gehört auch die Planung und Durchführung der regionalen MPDSR-Meetings, bei denen sich Ärzte und Schwestern aller Hospitäler treffen und mit Hilfe der systematischen Aufarbeitung von Todesfällen (Schwangere vor/während/nach der Geburt und Neugeborene) vermeidbare Fehler identifizieren und Verbesserungskonzepte erarbeiten (MPDSR = Maternal and Perinatal Death Surveillance and Response, siehe hier und für Tansania hier). Zuletzt hielt ich bei einer politischen Veranstaltung einen Fachvortrag, als die Kampagne „Jiongeze tuwavushe salama“ (Artikel im Citizen, Original-Tweet zu meinem Vortrag hier, Youtube-Beitrag zur Veranstaltung hier) zur Reduktion der Sterberate von Müttern und Säuglingen in der Region gestartet wurde.
Supportive Supervision liegt irgendwo zwischen diesen beiden Polen der regionalen Arbeit, Beratung und konkreten Dingen.
Ruangwa
Wir sind den zweiten Tag unterwegs. Gestern waren wir in aller Herrgottsfrühe in Lindi gestartet, um noch vor 9:00 Uhr am Distriktkrankenhaus in Ruangwa ankommen zu können. Aus Ruangwa stammt auch der aktuelle Premierminister Tanzanias, Kassim Majaliwa, und die Stadt erlebt einen Aufschwung: es gibt nun eine neue, sehr schicke Lodge, ein neues Einkaufszentrum mit grasverziertem Vorplatz und eine englische Schule. Die Straßen wurden ausgebaut und durch den berühmten Sohn der Stadt kommen mehr Gäste. Nur die 2-3 Stunden Sandpiste bis zur Hauptstraße dämpfen ein bisschen. Dafür ist die Strecke sehr abwechslungsreich, es geht durch eine hügelige fruchtbare Landschaft mit vielen Flüssen und im kleinen Dorf „Nkowe“ auf halber Strecke, zeugt eine große katholische Kirche von der Aktivität der europäischen Missionare des späten 19 Jahrhunderts.
Meist gehe ich auf der Fahrt meine alten Aufzeichnungen der letzten Meetings und die Zahlen der letzten Monate durch und bereite mich auf die bevorstehende changa moto (wörtlich übersetzt „heißer Sand“, dem Sinn nach„Herausforderung“) vor – der Zugriff auf Notizen und Daten funktioniert durch Tablet, Pen und viel Synchronisierungsarbeit inzwischen fast vollständig papierlos, auch wenn Schreiben beim Fahren auf dieser Buckelpiste nicht möglich ist.
Das Krankenhaus in Ruangwa hat gute Fortschritte gemacht, seitdem hier 2016 eine Neugeborenen-Station aufgebaut worden war. Ich bin jetzt zum vierten Mal hier, inzwischen kenne ich die Teams von Kreißsaal und NCU, zuletzt hatten wir uns alle bei einem politischen Treffen mit dem Regional Commissioner (RC, eine Art Ministerpräsident der Region) gesehen. Die Stimmung bei der Klinikleitung ist gut, in den letzten Monaten kam es zu einem Rückgang der mütterlichen Todesfälle, und die Versorgung mit Medikamenten und Ausrüstung funktioniert.
Nach der offiziellen Vorstellung begeben wir uns in den Kreißsaal und lesen uns durch das Geburtenbuch. Hier werden alle Informationen über Mütter und Kinder gesammelt, inklusive Geburtsgewicht, APGAR-Werten und möglichen Komplikationen. Das Buch ist sehr gut geführt. Auch der eigentliche Kreißsaal hinterlässt einen positiven Eindruck, die Standard-Behandlungsrichtlinien (SOPs, Standard Operational Procedure) hängen an den Wänden und inzwischen gibt es auch einen zweiten Paravent als Sichtschutz zwischen den insgesamt fünf Geburtsliegen.
In der Neugeborenenstation finden wir einen neuen Kollegen, der die Station auf Grund von Schwangerschaft der vorherigen Ärztin heute den zweiten Tag betreut. Er ist ein erfahrener Kollege und behält die Übersicht.
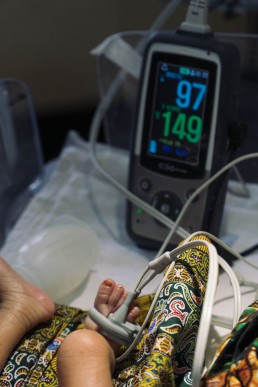
Ich untersuche ein zwei Tage altes Neugeborenes, das – so erzählt man mir – in einer Gesundheitsstation (Dispensary) geboren wurde und bei „Problemen nach der Geburt“ nach einigen Stunden in das Krankenhaus überwiesen worden war. Das Baby liegt in einem Wärmebettchen, bekommt Sauerstoff über eine Nasenbrille, Muttermilch über eine Magensonde und ist an ein Pulsoxymeter angeschlossen. Dort sehe ich eine Sauerstoffsättigung von 92% bei einer Herzfrequenz von 175/min. Das Baby atmet sehr schnell und bewegt sich insgesamt wenig, die Haut ist deutlich überwärmt, aber rosig. Ich vermute eine perinatale Asphyxie (Sauerstoffmangel bei der Geburt), was mir durch den schlaffen Muskeltonus und die fehlenden Reflexe (peripher und zentral) bestätigt zu werden scheint. Die Augen sind halb geöffnet, geschwollen und eitrig verquollen (Ophthalmia neonaturorum), eine Lichtreaktion ist noch erkennbar.
Über der Lunge höre ich massive Rasselgeräusche und Brummen und denke zuerst an eine Mekoniumaspiration, jedoch finden sich die Geräusche überall. Ich inspiziere die Magensonde im rechten Nasenloch und sehe eitrig-seröse Flüssigkeit, also lasse ich mir den Pinguin-Sauger geben (eine geniale Erfindung aus Norwegen, denn eine Absaugmaschine gibt es nicht) und entferne zähes eitrig-schleimiges Sekret aus Mundhöhle und rechtem Nasenloch. Nach einiger Zeit bessert sich die Sauerstoffsättigung des Kindes, das Atemmuster wird etwas ruhiger.
Wenn das Team an diesem Kind dran bleibt und es weiter kontinuierlich versorgt (Wärme, Sauerstoff, Muttermilch, Flüssigkeit, Antibiotika), hat es eine Überlebenschance. Die Asphyxie bleibt natürlich, aber eine Prognose zu so einem frühen Zeitpunkt ist nicht möglich. Ich bespreche mit dem Arzt das weitere Vorgehen und biete ihm an, ihm unser digitales Material zur Neugeborenenversorgung zu schicken.
Im Anschluss treffen wir die Distrikt-Koordinatorin für Mutter/Kind-Gesundheit und besprechen mit ihr unsere Beobachtungen. Inzwischen ist es Nachmittag geworden und wir machen uns auf den Weg nach Nachingwea, um dort am nächsten Morgen das Distriktkrankenhaus zu besuchen. Vorher lasse ich mich noch beim lokalen Schneider für einen Anzug vermessen, denn sein Ruf reicht bis Lindi.
Supportive Supervision
Alle drei Monate fahre ich mit einem Kollegen des RHMT durch die Region (siehe eingerückter Bericht) und wir besuchen für jeweils einen Tag die fünf großen Distriktkrankenhäuer.
Dort erheben wir alle relevanten Daten aus Kreißsaal und Neugeborenenstation (z.B. Zahl der Entbindungen, Kaiserschnitte, Stillgeburten, Arten der Schwangeren-Komplikationen, Anzahl an Asphyxien und bei Geburt untergewichtigen Babys, neonatale Komplikationen, Todesfälle). Diese Daten dienen zum einen dazu, Verbesserungen durch vom Projekt durchgeführte Maßnahmen zu dokumentieren. Weiterhin können durch Analyse der Daten im Vergleich mit anderen Hospitälern individuelle Veränderungen im positiven („best practise“) und negativen Sinn („worst practise“) gefunden und darauf reagiert werden.
Wir prüfen, wie die empfohlenen und vom regionalen Managementteam vorgegebenen Maßnahmen umgesetztwerden. Dazu gehört z.B. die Nutzung der von meinem Vor-Vorgänger entwickelten und nun erfreulicherweise auch in der landesweiten Guideline vertretenen NTC-Card (ein Tool zur Triage von Neugeborenen, was zum einen zur Förderung der Überwachung der ersten 24 Stunden hinsichtlich Risikofaktoren, zum anderen als Entscheidungshilfe für das weitere Vorgehen dient). Dazu gehört die Durchführung von Todesfallanalysen (MPDSR), insbesondere bei Neugeborenen, was bislang eher vernachlässigt wurde. Ein möglicher Grund hierfür ist die schiere Menge an Todesfällen gegenüber dem zeitlichen und personellen Aufwand für ein Death Review. Denn hier muss der komplette Fall detailliert aufgearbeitet werden, was bei häufig unvollständiger Dokumentation sehr schwierig ist. Für das Review selbst gibt es genaue Vorgaben, wer alles dabei sein muss, und die offiziellen Vertreter haben wenig Zeit. Und dazu gehört die Durchführung von Partograph-Reviews – ein Partograph ist die analoge Variante des Wehenschreibers, ein in den 1970ern entwickeltes System, bei dem der Geburtsfortschritt in der Austreibungsphase dokumentiert wird und die visuelle Darstellung als Entscheidungshilfe für geburtsmedizinische Maßnahmen dient (z.B. Wehenmittel, Volumengabe, Vakuumextraktion, Kaiserschnitt). In den Reviews sollen die Teams gemeinsam anhand von durchgeführten Partographs Fehler erkennen und die Anwendung verbessern.
Natürlich sprechen wir auch viel mit Ärzten und Schwestern vor Ort, begleiten sie bei Geburten und Visiten, diskutieren Fälle und helfen bei schwierigen Patienten. So sehen wir, was gut läuft und wo noch Schwierigkeiten bestehen. Das gilt auch für die Verfügbarkeit von essentiellen Medikamenten (Antibiotika, Wehenmittel, Magnesium, Phenobarbital, Aminophyllin, …), Diagnostik im Labor und den Zustand der Geräte (insbesondere Pulsoxymeter, Baby-Warmer, Sauerstoff-Konzentratoren und Verbrauchsmittel).
All dies wird am selben Tag noch in einer Feedback-Sitzung an Matron/Patron und Distrikt-Mutter/Kind-Gesundheits-Koordinatoren zurückgemeldet und, wenn notwendig, auch noch in größerer Runde mit dem gesundheitlichen Leiter des Distrikts (DMO, District Medical Officer) und dem Chefarzt (MOiC, Medical Officer in Charge) besprochen.
Nachingwea
Wir erreichen Nachingwea noch vor Einbruch der Dunkelheit. Die Verbindung zwischen den beiden Städten, eine alte Straße, die dem Begriff Feldweg sehr nahekommt, kostet Zeit: für die 50 Kilometer brauchen wir 90 Minuten und an den Reaktionen der vorüberziehenden Kinder merke ich, dass hier wenig Weißnasen durchkommen. Auf diesem Weg finden sich auch die Überreste einer anderen Kirche, die mir bei der ersten Tour aufgefallen war (ich hatte mir in meine Kartenapp Maps.Me eine Erinnerung markiert.
Nachingwea ist ein kleiner Ort mit etwa fünfzehntausend Einwohnern und liegt wie Ruangwa in einer sanften und fruchtbaren Hügellandschaft. 1947 versuchte der Kolonialherrscher Großbritannien, mit dem Tanganyika Groundnut Scheme große Erdnussplantagen zu etablieren, was aber nicht gelang. Ab 1964 gewann Nachingwea an Bedeutung mit einem Militärstützpunktzur Unterstützung der Mozambique Liberation Front (FRELIMO) im Kampf für die Unabhängigkeit von Mozambique gegenüber Portugal (bis 1974). In einem hochinteressanten Bericht des Kollegen Dr. Jäger, der 1981-1983 als Entwicklungshelfer/Gynakologe in Nachingwea gearbeitet hat (PDF, Homepage), finden sich Details zum Dorf vor 35 Jahren: damals gab es eine Weißnase (ihn), zwei Diskotheken, indische Händler (die alles aus Dar organisieren konnten) und einen funktionierenden Flughafen mit Flügen nach Dar und Mtwara zwei bis viermal pro Woche. Zu dieser Zeit waren noch viele Expats in den kleinen Orten in der ganzen Region verteilt, Dr. Jäger berichtet von einer österreichischen Familie in Mnero (ein kleines Nest 20km nördlich), Italienischen Ärzten in Masasi (45km südlich, mit Asphalt-Straße) und dem großen deutschen Missionszentrum am Benediktinerkloster von Ndanda.
Im Jahr 2019 gibt es festangestellt nur noch jeweils ein holländisches Paar in Mnero und Nyangao (ein anderes Missionshospital) und mich, plus ein deutsches Ehepaar, dasseit 30 Jahren eine Gesundheitsstation in Lindi betreibt. In die vier christlich geführten Häuser (es gibt noch das sehr kleine Hospital Kipatimu im Norden) reisen regelmäßig europäische Ärzte über das SES-Projekt („Senior Expert Service“).
Zurück in Nachingwea: die Kaserne ist geblieben, die Diskotheken sind nun eher Pubs mit Live-Musik und der Flughafen wird schon lange nicht mehr angeflogen. Das Krankenhaus hat sich jedoch stetig weiterentwickelt. Seit 2015 gibt es dort auch eine Neugeborenenstation mit ein bisschen Ausrüstung (ein Wärmebettchen, zwei Sauerstoff-Konzentratoren, Pulsoxymeter) und durch unsere Projekte ausgebildete Schwestern. Leider kommt es im Gesundheitsbereich häufig zu Personalwechseln, so dass immer das Risiko besteht, dass 9 Monate nach der Fortbildung keine der ausgebildeten Schwestern mehr auf der entsprechenden Station arbeitet. In Nachingwea haben wir Glück, unser regelmäßiges Einsetzen für eine Abschaffung der Changelist scheint scheint erste Wirkung zu zeigen und das Schwestern-Team von Kreißsaal/NICU ist seit längerem stabil. In der NICU gibt es zwei neue motivierte Ärzte, die Dokumentation ist ausführlich und insgesamt sieht alles sehr gut aus. Zufrieden packen wir unsere Sachen, ein bisschen Eile ist angesagt, da noch eine vierstündige Weiterfahrt ansteht. Zeit für ein schnelles Mittagessen bei MamaKubwa(„Große Mama“) (Reis mit Bohnen und Fisch, Wali maharage na samaki) haben wir noch, dann verlassen wir die asphaltierte Straße und machen uns auf nach Liwale.
Was war, was ist, was bleibt? Die Frage nach Nachhaltigkeit.
Nach fast zwei Jahren ist es für mich bei weitem noch nicht möglich, ein wirkliches Fazit zu ziehen. Zu unterschiedlich und von Momenten abhängig sind die Eindrücke und Gedanken, wenn ich mir die Frage stelle, was denn bleibt, wenn mein Vertrag ausläuft und wir die Region verlassen.
Dabei geht es mir hier gar nicht um die narzistische Idee, dass ohne mich oder ohne Westler hier nichts vorwärts geht. Ich schätze es sehr, dass die GIZ versucht, ihre Arbeit auf Sustainability durch Capacity Buidling auszurichten. In der Praxis sieht das oftmals möglicherweise anders aus, und dazu trägt auch bei, dass sich Projekte weiterentwickeln und verändern. Meine Stelle in Lindi wurde erstmals von meinem Vor-Vorgänger 2011 besetzt, der sehr viele Freiräume hatte und seine Arbeitsinhalt selbst erst vor Ort erarbeiten musste. So gelang ihm der Aufbau der ersten Neugeborenenstation am Regionalkrankenhaus in Lindi und er konzentrierte sich auf die Ausbildung der Schwestern und ÄrztInnen vor Ort sowie in zwei weiteren ausgesuchten Distrikthospitälern.
In der Zeit meines direkten Vorgängers konnte durch die Akquise zusätzlicher Mittel der Projektumfang deutlich vergrößert werden („upscaling“) und es wurden Neugeborenenstationen in allen sieben Distrikthäusern der Region geschaffen.
Nach der technischen Ausstattung der Häuser und einem initialen Kick-Off-Training der Ärzte/Schwestern stand in diesem „IMCH“ (Improving Mother and Child Health) genannten Projekt auch „Supportive Supervision and Mentoring“ im Mittelpunkt. Fünf weitere, extra dafür angestellte KollegInnen (3 ÄrztInnen, zwei Hebammen) besuchten mit meinem Vorgänger in Teams in jedem Quartal für fünf Tage ein Distriktkrankenhaus sowie die beteiligten Health Center und Gesundheitsstationen (siehe Bericht von Tandahimba hier). Es wurden Daten gesammelt, die alltägliche Arbeit begleitet und praktische Übungen (MopUp, Scenarios) durchgeführt. Zur Unterstützung wurden ausgesuchte MitarbeiterInnen aus den Teams vor Ort als Mentoren ausgebildet und beteiligten sich an den Besuchen.
Mit dem Ende des Projektes 2017 sollte ich die erreichten Verbesserungen in Stand halten und mit kurzen Quartalsbesuchen pflegen. Die eigentliche Supervision sollte vom regionalen Management-Team weitergeführt werden, was bislang leider aus Budget-Gründen nicht gelang. So blieben meine dreimonatlichen Besuche, die ich nun dazu nutze, den Bezug zu den Teams der Häuser zu vertiefen und Verbesserungsideen und Anstöße zu geben. Und natürlich Daten zu sammeln und Neugeborene zu untersuchen.
Sicherlich bleibt nach mir das ein oder andere Tool, das weiter auf den Stationen genutzt wird. Auch die Nationale Behandlungsrichtlinie wird hoffentlich ihren Weg in alle Krankenhäuser finden.
Am eindrücklichsten bleibt aber für mich neben all dem funktionell-planerischen, den Prozessen und Strukturideen doch der persönliche Kontakt zu den KollegInnen, die hier vor Ort arbeiten, und die Interaktion beim gemeinsamen Arbeiten. Hier werden immer wieder die verschiedenen Herangehensweisen klar, die unterschiedliche Ausbildung und auch der unterschiedliche kulturelle Hintergrund, und das bietet so viele Möglichkeiten, voneinander zu lernen.
Mein Bauchgefühl sagt mir, dass doch vielleicht sowohl bei mir als auch bei meinen KollegInnen in Lindi und der Region ein paar Sachen hängen bleiben werden, wenn wir hier schweren Herzens nach 2 Jahren wieder unsere Sachen packen und uns aufmachen in die Welt, die wir bislang „Heimat“ genannt haben.
Liwale
Liwale liegt von allen Städten auf der Tour am Weitesten abseits, via Luftlinie sind es etwa 200km zur Küste, die asphaltierte Hauptstraße ist 175km oder etwa 5-6 Stunden Fahrzeit entfernt. Das Örtchen grenzt an die südlichen Ausläufer des Selous Nationalparks, das mit 52.000 km2 größte Wildschutzgebiet Afrikas, und steht wirtschaftlich durch die umliegenden endlosen Cashewnuss-Baum-Felder sehr gut da. In den späten 1980er Jahren gab es hier eine aktive deutsche Expat-Gemeinde um einige Ärzte-Familien – eine davon ist in der Region geblieben und betreibt bis heute die weitüber die Region hinaus bekannte Brigitta Dispensary in Lindi.
Der Besuch in Liwale ist für mich immer etwas Besonderes, denn es ist immer etwas kühler als an der Küste, es gibt zum Frühstück wahnsinnig leckere Rindfleisch-Suppe mit den besten Chapati der ganzen Region und im Kreißsaal des Distrikthospitals arbeitet ein Kollege, der inzwischen zu einem guten Freund geworden ist. Er hat uns im März 2018 bei zwei Fortbildungsworkshops unterstützt und gibt ehrliche Rückmeldungen in der Anwendung der von uns entworfenen Tools und Dokumentationshilfen. Leider ist auch das Krankenhaus in Liwale trotz eines sehr charismatischen Leiters nicht vor den system-immanenten Probleme geschützt, es fehlt an Personal und die Neugeborenenstation hat immer noch keine eigene Krankenschwestern, sondern läuft neben Kreißsaal und Wochenbettstation nebenher mit. So kommt es auch, dass ich bei der gemeinsamen Visite ein zwei Tage altes Frühchen in desolatem Zustand vorfinde. Es liegt in Tücher eingewickelt neben der Mutter auf dem Bett, also weder mit KMC (Kangoroo Mother Care) an deren Brust gebunden, noch in einem Wärmebettchen. Das Geburtsgewicht lag bei 1.100 Gramm, ich schätze das Reifealter basierend auf dem Gewicht auf 28 – 30. Schwangerschaftswochen, korrigiere es aber beim genauen Untersuchen auf Grund der Unreifezeichen auf 26-28. Wochen. So ein kleiner, viel zu früh geborener Körper braucht vor allem Wärme, weswegen in den sog. „Entwicklungsländern“ bei Kindern mit einem Geburtsgewicht unter 2.000g die KMC-Methode empfohlen wird, wenn Inkubatoren und BabyWarmer nicht oder nicht zuverlässig zur Verfügung stehen (Who hier). Diese Technik wird auf Grund der vielen positiven Effekte auf die Entwicklung der Frühgeborenen durch den direkten Hautkontakt (Ski-to-Skin) auch in westlichen Neugeborenen-Intensivstationen angewendet und ist füralle Beteiligten immer sehr aufregend, da der „Ausbau“ des Frühchens aus dem Inkubator mit all den Schläuchen und Kabeln immer mit einem gewissen Aufwand verbunden ist.
In der Praxis in Tansania fehlt häufig das Personal, um die Mütter über diese Technik aufzuklären und auch die Anwendung regelmäßig zu überprüfen. Im Falle unseres Frühgeborenen war es jedenfalls nicht durchgeführt worden, und so finde ich bei der Untersuchung eine Körpertemperatur von 30,5°C mit beginnender Zentralisierung, die Beine erscheinen bereits zyanotisch. Wir legen das Baby auf das Wärmebett und versuchen ein stufenweises Erwärmen, während wir gleichzeitig per Magensonde Flüssigkeit geben. Ein i.v.-venöser Zugang ist nicht vorhanden und auch nicht möglich, da die zur Verfügung stehenden Kanülen nicht klein genug sind (intraossär gibt es auch nicht). Leicht frustriert setze ich meinen Besuch fort und sehe mir die Fälle der letzten vier Monate durch.
Bei der Nachbesprechung mit der für Mutter-Kind-Gesundheit verantwortlichen Matron (Oberschwester) führt unsere Darstellung der Situation dazu, dass das Leitungsteam einberufen wird. Wir haben Glück, denn sowohl der Klinikleiter als auch der ärztliche Leiter des Distrikts (DMO, District Medical Officer) sind verfügbar. Alle beteiligten Personen zeigen Verständnis und kündigen an, sich um eine neue Schwester zu kümmern.
Wir werden in den nächsten Wochen nachverfolgen, ob es zu einer Neubesetzung kommen wird. Schon wieder auf dem Heimweg erhalte ich gegen 17 Uhr die Nachricht von meinem Kollegen, dass das Frühchen gestorben sei.
(P)
1 Comment
Schreibe eine Antwort zu Hajo Schaefer Antwort abbrechen
Diese Website verwendet Akismet, um Spam zu reduzieren. Erfahre mehr darüber, wie deine Kommentardaten verarbeitet werden.























liebe Bornis… schoenen Dank fuer eure sehr interessanten Berichte und die schoenen Bilder, die immer wieder Heimweh bei mir hervorrufen… wir hatten auch eine erlebnisreiche Zeit in Mtwara und Umland… so wurde unsere Swantje am 03.06.10 in Dar geboren und hat ihre ersten 21/2 Lebensjahre in Mtwara verbracht… bin gespannt, wohin es euch jetzt verschlaegt… wahrscheinlich nicht Afrika, jedenfalls keine Kleinstadt wie Lindi, der Schule wegen… wir sind auch wegen der Schule gerade mittem im Umzug von Lusaka nach Kigali… freue mich darauf, weiter ueber euch und von euch zu lesen… ciao Hajo